C-hepatiit
Sünonüümid kõige laiemas tähenduses
Maksapõletik, maksa parenhüümi põletik C, äge ja krooniline C-viirushepatiit, C-hepatiidi viirus (HCV), C-viiruse nakkuslik kollatõbi, A-mitte-B-hepatiit (NANB), vereülekandejärgne hepatiit
määratlus
C-hepatiit on C-hepatiidi viiruse põhjustatud maksapõletik, mis levib kõige sagedamini vere ja veretoodete kaudu (pareneral). Võrreldes A- ja B-hepatiidiga muutub see teatatav viirushepatiidi vorm krooniliseks eriti sageli, kuni 80% juhtudest.
Kroonilise C-hepatiidiga patsiendil on suurem risk maksatsirroosi ja / või maksavähi tekkeks (hepatotsellulaarne kartsinoom, hepatotsellulaarne kartsinoom, HCC). Kroonilise C-hepatiidi ravi on võimalik viirusevastase ravi abil interferooniga, kuid kahjuks ei ole see alati edukas. C-hepatiidi profülaktika vaktsineerimise teel ei ole praegu võimalik.

Sümptomid
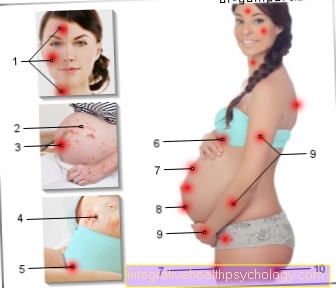
Ülevaade hepatiit C haiguse sümptomitest:
-
Sümptomid puuduvad (kuni 75% juhtudest)
-
Äge infektsioon:
-
väsimus
-
Kurnatus
-
Kerge palavik
-
Liigesevalu
-
peavalu
-
Iiveldus, isutus
-
Valu paremas ülakõhus (rinnakaare all)
-
Kollatõbi
-
-
Krooniline infektsioon:
-
Kollatõbi
-
Väsimus, nõrkus
-
Liigesevalu
-
Söögiisu kaotus
-
Valu paremas ülakõhus
-
Uus kalduvus verevalumitele
-
Veresoonte põletik
-
sügelus
-
Äge C-hepatiidi infektsioon on sümptomitevaba (asümptomaatiline) 75% juhtudest. Asümptomaatiline äge C-hepatiidi infektsioon muutub aga sageli krooniliseks.
Ainult 25% -l nakatunutest ilmnevad sellised spetsiifilised kaebused nagu väsimus, kurnatus, iiveldus, oksendamine või parempoolne ülakõhuvalu. Ligikaudu 25% -l sümptomaatilistest patsientidest on ka naha (kollatõbi), silmade (scleric terus) või limaskestade kollane värvimuutus. Võimalik on ka uriini tume värv ja väljaheite värv. Ägeda sümptomaatilise C-hepatiidi korral paraneb 50% patsientidest täielikult.
Enamikul juhtudest (80%) areneb äge C-hepatiidi infektsioon, mis on seotud väsimuse, vähenenud töövõime, isutus, liigesevalu, kõhulahtisuse ja maksa valu (parema rinnakaare all). Mõnedel patsientidel on ka sügelus, kuiv nahk või suu limaskest ning neerude või kilpnäärme haigused. Lisaks võib krooniline C-hepatiidi nakkus põhjustada suurenenud ärevust ja depressiooni.
Meespatsiendid kurdavad mõnikord ka rindade suurenemist (günekomastiat) ja munandite suuruse vähenemist (Munandite atroofia) ja karvade vähenemine maos (Kiilas pea) ja häbememokkade piirkonnas. Seevastu kroonilise C-hepatiidi patsientidel menstruaaltsükli häired ja vahelejäänud menstruatsioon (Amenorröa) tulema.
Kuid need kroonilised kaebused ilmnevad tavaliselt alles mitu aastat pärast nakatumist.
Kroonilise C-hepatiidi nakkuse tagajärg on maksatsirroos, mis põhjustab maksarakkude hävimist ja sidekoe liigset moodustumist (Fibroos) tuleb. Maks ei saa enam oma tavapäraseid ülesandeid täita. Näiteks on hüübimisfaktorite moodustumine piiratud, nii et verejooks võib tekkida. Lisaks on maksa detoksikatsioonifunktsiooni puudumise tõttu võimalik maksa kooma (maksa entsefalopaatia) teke.
Maksatsirroos võib lõpuks põhjustada maksapuudulikkust, st maksafunktsiooni täielikku kadu või maksavähi (nt hepatotsellulaarne kartsinoom / HCC) arengut.
põhjused
Enamikul juhtudest on C-hepatiidi nakkuse põhjustajad viiruse ülekandumine vere kaudu. Ühelt poolt seatakse kahtluse alla tätoveeringute, auguste või süstalde ja nõelte kasutamise kehvad hügieenistandardid (eriti uimastiäris), teiselt poolt veretooted (vereülekanded), elundite siirdamine või vere pesemine (dialüüs). Samuti on võimalik ülekandumine nõelatorkevigastuste või muu vere kaudu C-hepatiidiga nakatunud inimeste ja meditsiinitöötajate vahel. C-hepatiidiga nakatunud inimese viiruse leviku oht sperma või rinnapiima kaudu on samuti väike.
Viiruse ülekandumine nakatunud rasedalt sündimata lapsele on normaalse tüsistusteta sünni korral umbes 5%.
Pärast nakatumist paljuneb viirus maksarakkudes ja vabaneb seejärel verre. Selle tagajärjel võib viirus levida ja levida kontrollimata kogu vastsündinu kehas.
Loe lisaks: C-hepatiidi põhjused
Patogeen ja levik
C-hepatiidi patogeen kuulub Flaviviridae perekonda ja on RNA-viirus. C-hepatiidi viiruse (HCV) on 6 erinevat alarühma. Saksamaal on kõige levinumad tüübid 1,2,3. Teisest küljest on Aafrikas tavalisem tüüp 4. Nende alatüüpide peamine erinevus seisneb nende reageerimises interferoonraviga. Tüübid 2 ja 3 reageerivad sellele ravile paremini kui teised.
Inimesed on HCV ainus võimalik peremeesorganism, s.t. ainult inimesed saavad viiruse. Ülekandeteid ei ole alati võimalik jälgida.
Suurimasse riskirühma kuuluvad aga inimesed, kellel on palju kokkupuudet vere ja veretoodetega. Nende hulka kuuluvad vereülekannet, dialüüsi vajavad, i.v. Narkomaanid, inimesed, kes on saanud nõelavarustuse vigastusi, näiteks tätoveeringud ja augud saastunud vahenditel, või meditsiinitöötajad, kes käitlevad nakatunud inimeste verd hoolega. Seksuaalset ülekandumist on kirjeldatud väga harvadel juhtudel.
Arvatakse, et viiruse levik emalt lapsele on normaalse sünni korral umbes 5%.
Loe teema kohta lähemalt: C-hepatiidi põhjused
Genotüübid
C-hepatiidi viirus on RNA-viirus, mille seni on tuvastatud 6 genotüüpi. Lisaks võib C-hepatiidi viiruse jagada umbes 100 alatüüpi. Vastavad genotüübid näitavad erinevusi geneetilises koostises. Tuntud on genotüübid 1a, 1b, 2a, 2b, 3a, 3b, 4, 5 ja 6. Euroopas ja Põhja-Ameerikas esinevad eriti genotüübid 1-3, samas kui genotüübi 1 osakaal on Saksamaal peaaegu 80%. 4. genotüüpi leidub peamiselt Aafrikas.
Mida erinevad genotüübid tähendavad?
Erinevad genotüübid põhinevad geneetilise meigi erinevusel. Seetõttu on erinevatel genotüüpidel erinev vastus erinevatele ravimitele. Näiteks genotüüp 1b on interferoonravi suhtes vastupidavam kui muud tüüpi. C-hepatiidi viiruse genotüüp määrab ravi tüübi ja kestuse. Samuti on mõned genotüübid agressiivsemad kui teised. Tüüpe 1 ja 3 seostatakse tõsisemate kahjustustega ning suurenenud maksatsirroosi ja maksavähi riskiga. Kui olete nakatunud teatud C-hepatiidi genotüübiga, on endiselt võimalik nakatuda erineva genotüübiga.
nakkus
C-hepatiidi viirus nakatub tavaliselt vere kaudu. Kui terve inimese vereringesse satub nakatunud veri - isegi väikesed kogused, näiteks juba kasutatud süstlast -, on nakatumine väga tõenäoline. Veretoodete kaudu nakatumise (nt vereülekande osana) või elundisiirdamise oht on tänapäeval tänu väga headele testidele äärmiselt madal. Samuti on võimalik edastamine seksuaalse kontakti kaudu ja emalt lapsele, kuid mängib sageli sellele alluvat rolli. Enamik nakkusi toimub narkootikumide areenil või tätoveerijate ja augustajate kaudu.
Lisateavet selle teema kohta leiate aadressilt: C-hepatiidi ülekandumise või nakatumise viis
C-hepatiidi edasikandumise viis
C-hepatiidi viirus kandub edasi vere kaudu, seda nimetatakse parenteraalseks ülekandeteeks. Haavatavad inimrühmad on intravenoossed narkomaanid, kes jagavad süstlaid teiste narkomaanidega. C-hepatiiti võite nakatuda ka siis, kui kasutate ravimeid nina kaudu, kui jagate teistega aspiratsioonitoru. Nõelavigastuse või lõike korral võivad meditsiinitöötajad nt. nakatunud operatsioonitoas, on risk üks kuni kolm protsenti, kui kõnealusel patsiendil on C-hepatiidi nakkus.
Varem kandusid paljud C-hepatiidi nakkused vereülekande kaudu, seetõttu said C-hepatiiti patsiendid, kellel oli kaasasündinud verejooks (hemofiilia) või muud haigused, mis vajasid sagedasi vereülekandeid. Konservide parem testimine suurendab C-hepatiidi saamine vereülekande teel on nüüd vaid 1: 1 miljon. C-hepatiiti võib edastada ka seksuaalvahekorra kaudu, kuid harva. Kaitsmata anaalseksi korral on limaskestade kahjustamise oht suurem ja nakatumise oht suurem kui vaginaalse vahekorra korral. C-hepatiidi edasikandumine haige emalt sündimata lapsele on võimalik ka siis, kui emal on kõrge viiruskoormus veres. Kuni 45% -l juhtudest ei ole C-hepatiidi põhjustajat võimalik kindlaks teha.
Loe teema kohta lähemalt: C-hepatiidi ülekandumise või nakatumise viis
Kas C-hepatiiti saab tätoveeringust?
Tätoveerimisel sisestatakse värvaine nõela (tätoveerimismasina) abil naha teise kihti. Siin saab seda püsivalt hoiustada, nii et tätoveering jääb nähtavaks. See protseduur kahjustab väikseid veresooni, nii et nõel puutub kokku tätoveeritud inimese verega. Kui tätoveerija töötab kehvade hügieenistandarditega, näiteks kui instrumendid pole piisavalt steriliseeritud, võib ühe tätoveeritud inimese veri sattuda järgmise naha alla. C-hepatiidi edasikandumine tätoveerimisega on seetõttu võimalik, kuid ainult siis, kui tööd tehakse kehvades hügieenitingimustes ja mittesteriilsete nõeltega.
Kas saate vereülekande tagajärjel haigeks jääda?
Kui varem oli C-hepatiidi tekkimise oht pärast vereülekannet peaaegu 4%, siis nüüdisaegsed vereanalüüsi meetodid on riski vähendanud 1: 200 000-ni.
Sagedused
Kogu maailmas on umbes 3% elanikkonnast krooniliselt nakatunud C-hepatiidi viirusesse, Saksamaal see on Saastumine 0,5%. See tähendab, et Saksamaal on umbes 400 000 nakatunud inimest. Aastas ilmneb umbes 5000 uut haigust. Peaks seda mainima Narkosõltlased (intravenoosne ravimite manustamine) Saksamaal on 80% HCV kandjad.
Haigus muutub krooniliseks 50–80% -l nakatunutest. 30% juures annab see keskmiselt 20–30 aasta pärast Maksa tsirroos ja maksatsirroos võib areneda umbes 5% haigestunutest Hepatotsellulaarne kartsinoom (hepatotsellulaarne kartsinoom/HCC) areneda.
inkubatsiooniperiood
C-hepatiidi inkubatsiooniperiood on suhteliselt varieeruv. Ülalnimetatud sümptomitega äge hepatiit ja maksa väärtuse tõus ilmnevad umbes 25% -l nakatunud inimestest keskmiselt 6-7 nädala pärast. Inkubatsiooniperiood võib olla vaid kaks nädalat pikk või üle kuue kuu. Probleem on selles, et paljudel juhtudel pole C-hepatiidil sümptomeid. 75% nakatunud inimestest ei märka haigust isegi pärast maksimaalse kuuekuuse inkubatsiooniperioodi möödumist, kuna neil pole haiguse tunnuseid. Maks on endiselt kahjustatud.
Loe teema kohta lähemalt: C-hepatiidi sümptomid
diagnoosimine
Kuna vastavaid sümptomeid sageli pole, pole kõrgenenud maksa sisaldus harva märgatav ainult rutiinse uuringu ajal. Seejärel tellib arst viirushepatiidi välistamiseks täiendava diagnostika.
C-hepatiidi diagnostika puhul hõlmab see antikehade otsingu testi, mille käigus HCV-vastaste antikehade moodustumine algab kõige varem 4–6 nädala pärast. Lisaks võivad antikehad olla valepositiivsed, eriti kui on olemas maksatsirroos või alkohoolne hepatiit.
C-hepatiidi viiruse RNA määramine PCR-meetodi abil (polümeraasi ahelreaktsioon) on osa nakkuse tõenditest.
Umbes 3 kuu jooksul mitu korda negatiivselt mõõdetud HCV-RNA (viiruse genoomi) positiivne antikehade tiiter näitab, et C-hepatiit on läbi saanud, kuid paranenud.
Vastupidiselt A / B-hepatiidile ei sõltu vere maksafunktsiooni väärtused (transaminaaside sisaldus) harva hepatiidi raskusest ega staadiumist ning seetõttu ei saa need olla usaldusväärsed markerid haiguse tegelikule kulgemisele. Haiguse käigu hindamiseks sobib koeproov maksast (maksa biopsia).
Lisateavet üldise hepatiididiagnostika kohta leiate meie veebisaidilt: B-hepatiit
C-hepatiidi test
C-hepatiidi nakkuse test viiakse läbi vereproovi abil.
Tehakse niinimetatud HCV ELISA sõeluuring, millega kontrollitakse, kas veres on viirusevastaseid antikehi või mitte. Kui see otsingutesti on positiivne, tehakse kinnitamiseks veel üks test, nn HCV immunoblot. Kui see on ka positiivne, võib eeldada C-hepatiidi nakatumist. Need testid ei suuda siiski vahet teha, kas nakkus on äge, krooniline või paranenud. Edasiste testidega saab kindlaks teha, kui suur viiruse hulk veres on (st kui aktiivne on nakkus) ja milline viiruse genotüüp nakkuse põhjustas. ”
C-hepatiidi testi saab teha perearstil, terviseosakonnas või spetsiaalsetes testimiskeskustes (mis on loodud näiteks regulaarselt narkootikume tarvitavatele patsientidele).
Veel sellel teemal: C-hepatiidi test ja C-hepatiidi kiire test
Milliseid antikehi saab veres tuvastada C-hepatiidi korral?
Keha valmistab HCV-vastaseid antikehi, mis on suunatud otse C-hepatiidi viiruse vastu. Neid antikehi saab veres tuvastada üks kuni viis kuud pärast haiguse algust ja need esinevad IgM ja IgG rühmade antikehadena.
Sellel klassifikatsioonil ei ole siiski kliinilist tähtsust (veel). Kroonilise C-hepatiidi korral on samuti võimalik, et autoreaktiivsed antikehad, mis on suunatud keha enda komponentide vastu, nt. ANA (tuumavastased antikehad) ja anti-LKM1.
Loe teema kohta lähemalt: antikeha
Kes tasub kulud?
C-hepatiidi test kaetakse kohustusliku tervisekindlustusega, kui on olemas konkreetne nakkuskahtlus. See tähendab, et teil on kas sümptomeid, mis võivad olla seotud C-hepatiidi nakatumisega, et kuulute riskirühma (nt intravenoosne narkootikumide tarvitamine, seksitöötajad) või et on toimunud konkreetne sündmus (nt kaitsmata seksuaalvahekord nakatunud inimesega). Spetsiaalselt riskikeskkonda kuuluvatele inimestele mõeldud testimiskeskustes on test tavaliselt tasuta, muidu võib oodata kulusid 20-30 €. Sõltuvalt ravikindlustusseltsi pakutavate teenuste hulgast võib testi eest maksta ka vaikimisi, seda saab küsida kindlustusseltsilt. Arst, kes soovib testi teha, võib anda lisateavet.
Kui kiiresti ma tulemuse saan?
Pärast vere võtmist C-hepatiidi testi saamiseks kulub tulemuse saamiseks umbes 1-2 päeva. Kui test on nt. haiglaravil viibimise ajal võib see olla pisut kiirem. Residendist arsti juures võib see mõnikord võtta pisut kauem aega, sõltuvalt laborist, kus see arst töötab. C-hepatiidi test on positiivne mitte varem kui kuus nädalat pärast nakatumist. Kui test on negatiivne kuus kuud pärast kahtlustatavat nakkusjuhtumit, võib infektsiooni välistada.
Tüsistused
Maksa tsirroos
Ligikaudu 80% kõigist C-hepatiidi nakkustest täiskasvanueas on kroonilised infektsioonid, mis haiguse alguses sümptomeid ei põhjusta ja avastatakse seetõttu hilja. C-hepatiidi viirus kahjustab maksarakke ja seab need kroonilise stressi alla. Seetõttu on 20 aasta jooksul 20% -l neist patsientidest maksarakud nii tõsiselt kahjustatud, et areneb maksatsirroos. Maksarakud reageerivad C-hepatiidi viiruse pidevale esinemisele uue sidekoe moodustumisega, nagu armid. Lisaks toimub maksa struktuuri sõlmeline ümberkujundamine. Maksa tsirroos on ravimatu ja on paljude maksahaiguste tavaline lõppstaadium.
Loe teema kohta lähemalt: Maksa tsirroos
Maksavähk
C-hepatiidi viiruse jätkuv kahjustus maksarakkudele viib, nagu eespool selgitatud, maksatsirroosini. Maksa tsirroos võib areneda maksavähiks, mida arstid nimetavad hepatotsellulaarseks kartsinoomiks (HCC). Igal aastal areneb maksavähki umbes kaks kuni viis protsenti maksatsirroosiga patsientidest. Patsiendid, kellel on lisaks C-hepatiidi viirusega nakatumisele ka riskifaktoreid, on suurenenud risk. Tegurite hulka kuuluvad alkoholitarbimine, rasvane maksahaigus ja nakatumine teise hepatiidi viirusega.
Loe teema kohta lähemalt: Maksavähk
teraapia
Nakatumist C-hepatiidi viirusega (HCV) on põhimõtteliselt võimalik ravida; ravi on eranditult meditsiiniline. Kuigi enamikul juhtudel võib ilmneda täielik paranemine, ei ole see alati nii.
C-hepatiidi nakkuse ravimise eesmärk on alati viiruse paljunemise pärssimine patsiendi kehas. Kuid terapeutilised lähenemisviisid erinevad sõltuvalt viiruse tüübist (genotüüp) ja lava (äge/krooniline) üksteiselt.
Ägedat C-hepatiidi nakkust ravitakse niinimetatud alfa-peginterferooniga, mis stimuleerib immuunrakke (T-lümfotsüüte) põhjustama kaitsereaktsiooni viiruse vastu. Kui seda ravimit võetakse iganädalaselt umbes 24 nädala jooksul, vabaneb üle 95% patsientidest viirusekoormusest. Kui 6 kuud pärast ravi lõppu ei leita veres enam C-hepatiidi viiruse geneetilist materjali (HCV-RNA), loetakse patsient paranenud.
C-hepatiidi viiruse kroonilise nakkuse korral kasutatakse ravimite kombineeritud ravi. Ühest küljest saab patsient ravimit (tableti) ribaviriini iga päev, mis takistab C-hepatiidi geneetilise materjali paljunemist, ja teiselt poolt niinimetatud pegüleeritud alfa-interferoon, mis takistab viiruse levikut muul viisil (immuunreaktsiooni vormis): Seda ravimit antakse patsiendile Patsient üks kord nädalas süstla kujul. Lisaks ribaviriinile ja pegüleeritud alfa-interferoonile saavad mõned patsiendid kolmekordset ravi (Kolmikteraapia), st teise kõnealuse ravimi manustamist. Seda kolmandat ravimit nimetatakse proteaasi inhibiitoriks. See hoiab ära viirusevalgu jagajate (peptidaas) kahjuliku funktsiooni.
Ravi kestust kaalutakse individuaalselt ja see on vahemikus 18 kuni 24 kuud, sõltuvalt ravivastusest.
Lisaks nende viirusi hävitavatele omadustele võivad kõigil neil ravimitel olla ka palju kõrvaltoimeid, näiteks põhjustada gripitaolisi sümptomeid (külmavärinad, palavik), juuste väljalangemist, nahareaktsioone, kilpnäärme talitlushäireid, väsimust ja neuroloogilisi sümptomeid (depressioon, ärevus, agressioon). Lisaks võib punaseid vereliblesid hävitada (hemolüüs) ja valgevereliblesid (leukotsütopeenia) ning trombotsüüte (trombotsütopeenia) vähendada. Selle tagajärjed on suurenenud vastuvõtlikkus infektsioonidele ja veritsustele, aga ka väsimus ja loidus.
Just arvukate ja sageli esinevate kõrvalmõjude, võib-olla olemasolevate olemasolevate või kaasnevate haiguste ning C-hepatiidi ravimite ja teiste ravimite vahelise tugeva koostoime tõttu tuleb otsustada, kas kasutada Ribaviriin, pegüleeritud alfa-interferoon ja üks Proteaasi inhibiitor võetakse individuaalselt.
Ravimid
Interferoon Alpha on üks, mille on valmistanud keha Messengeri aine, aktiveeritud viiruse kaitse immuunrakud (lümfotsüüdid). Kuna lümfotsüütide aktiivsus on tavaliselt C-hepatiidi sisalduseks ebapiisav, lisatakse terapeutiliselt alfa-interferooni, et suurendada aktiivsust piisavale tasemele. Kuna alfa-interferoon eritub keha kaudu neerude kaudu väga kiiresti (pool ainest 4 tunni jooksul (Plasma poolväärtusaeg 4 tundi), toimeaine saadetakse a Polüetüleenglükool (PEG) seotud, mis aeglustab selle eritumist koefitsiendiga 10. Iganädalane manustamine (süstla abil) on nüüd võimalik.
Ribaviriin on nn Nukleosiidi analoog. See tähendab, et selle keemiline struktuur on geneetilise materjali (DNA ja RNA) - antud juhul - Guanosiin - nii sarnane, et rakud soovivad selle tavalise ehitusploki asemel pärilikuks ahelaks ehitada. Terapeutilist kasu seletatakse asjaoluga, et see on tegelikule ehitusplokile nii võõras, et ribaviriin blokeerib geenitehnoloogia vahendeid (polümeraasid) ja pärsib seega viiruse geneetilise materjali replikatsiooni. Seda paljunemist pärssivat toimet nimetatakse virostaatiline. Mõningal määral on mõjutatud ka immuunsussüsteem. Kombineeritud ravi pegüleeritud alfa-interferoon ja Ribaviriin on täna tavaline. Mõnel juhul antakse ka niinimetatud proteaasi inhibiitor, mis väidetavalt pärsib viiruse valke lõhestavaid ensüüme.
Praegu töötatakse välja täiendavaid viirusevastaseid ravimeid, mille eesmärk on näiteks viiruse kustutamine inimese genoomist või muuta see loetamatuks, ning need lubavad vähem kõrvaltoimeid ja suurendavad paranemisvõimalusi.
Uued ravimid C-hepatiidi vastu
Kuni mõned aastad tagasi oli C-hepatiidi standardravi pegüleeritud alfa-interferooni manustamine koos ribaviriiniga. Seda kombinatsiooni tuli manustada mitme kuu jooksul ja see saavutas paranemise määra sõltuvalt genotüübist 70–80%. Nüüd on olemas uued ravimid, mis võivad tõhusalt takistada viiruse paljunemist maksarakkudes. Uute ravimite hulka kuuluvad:
-
Proteaasi inhibiitorid: Need peatavad C-hepatiidi viiruse valkude lagunemise efektiivseteks viirusevalkudeks. Nende hulka kuuluvad simeprevir, paritaprevir, grazoprevir, glecaprevir ja voxilaprevir.
-
Polümeraasi, NS5A ja tsüklofiliini inhibiitorid: need peatavad viiruse genoomi kopeerimise ja kokkupanemise. Nende hulka kuuluvad sofosbuviir, dasabuviir, daklatasviir, ledipasviir, ombitasviir, velpatasviir, elbasviir ja pibrentasviir.
Neid ravimeid antakse sageli kombinatsioonides, et võimalikult tõhusalt võidelda C-hepatiidi viirusega.
Loe teema kohta lähemalt: C-hepatiidi ravimid
Kui tõhusad need ravimid on?
Kui varem oli pikaajalise ravi kestel võimalik saavutada ainult 70–80% -line paranemisprotsent, siis uued hepatiit C vastased ravimid on väga tõhusad, kuna üle 90% nakatunud patsientidest on võimalik ravida ja isegi kuus kuud pärast ravi lõppu pole neil C-hepatiiti. Viirusi on rohkem veres. Uusi C-hepatiidi ravimeid võib manustada ka lühemaks ajaks kui vanemaid ravimeid (tavaliselt umbes kolm kuud) ja neil on vähem kõrvaltoimeid. Alates 2016. aastast saab kõiki genotüüpe ravida uute ravimitega.
Uute ravimite maksumus
Täpset teavet kulude kohta on keeruline leida. Kindel on see, et uued ravimid on väga kallid ja kolmekuuline teraapia võib hõlpsalt maksta viiekohalises vahemikus ja kuuekuuline teraapia kuuekohalises vahemikus. Spiegel-Online'i andmetel leppisid tervisekindlustusseltsid Sofosbuviri tootjaga kokku 2015. aastal kolmekuise teraapia hinnaks 43 500 eurot,
vaktsineerimine
Siiani pole C-hepatiidi viiruse vastu heakskiidetud vaktsineerimist.
Ainus kaitse viirusega nakatumise eest on Vältige vere-vere kontakti nendega, kes on nakatunud C-hepatiiti.. Lisaks puuduvad meetmed nakkuse vältimiseks pärast võimalikku kokkupuudet patogeeniga (kokkupuutejärgne profülaktika).
Viimastel aastatel on aga palju uuritud võimaliku C-hepatiidi vaktsineerimise osas. Uuringusituatsioon on praegu esimeses etapis, kuigi kaheosaline vaktsineerimine on seni andnud häid tulemusi, st tugevat immuunvastust viiruse vastu.
Loe teema kohta lähemalt: C-hepatiidi vaktsineerimine
Miks pole võimalik C-hepatiidi vastu vaktsineerida?
Ehkki C-hepatiidi vastase vaktsiini väljatöötamist on pikka aega uuritud, pole ühtegi vaktsiini veel turule toodud. C-hepatiidi viirus on geneetiliselt suhteliselt varieeruv ja reageerib inimese immuunsüsteemile paindlikult, seetõttu on sobiva vaktsiini leidmine keeruline.
Kas C-hepatiiti saab ravida?
Enamikku C-hepatiiti nakatunutest saab ravida pegüleeritud alfa-interferooni, ribaviriini ja vajadusel proteaasi inhibiitori kombineeritud ravi osana. Sõltuvalt viiruse alatüübist (2. genotüüp ja 3 on soodsam prognoos 1. tüüp ja 4 vajavad pikemat ravi ja neil on siiski väiksem ravimisvõimalus) ja kui varakult infektsioon avastati ja ravi alustati, kuid ennekõike sõltuvalt patsiendi teisest seisundist (vanusest, muudest haigustest) on paranemisvõimalused väga erinevad. Halvimal juhul võivad need olla alla 40%, kuid kõige soodsamal juhul võivad need olla üle 80%.
Kokkuvõtlikult võib öelda, et praeguse teadusuuringute põhjal on C-hepatiidi absoluutne ravi võimalik, isegi üldiselt tõenäoline, kuid seda ei saa tagada.
Milline on eeldatav eluiga?
C-hepatiidi eeldatava eluea ennustamine on keeruline. Ligikaudu veerand infektsioonidest on ägedad ja põhjustavad sümptomeid, paljudel juhtudel on haigus kerge ja lihtsalt paraneb, kuid mõnel juhul on patsiendid raskelt haiged ja võivad maksapuudulikkusesse surra. Ülejäänud kolm neljandikku C-hepatiidi nakkustest on kroonilised ega põhjusta alguses sümptomeid. See võib põhjustada maksatsirroosi ja maksavähki. Kroonilise C-hepatiidi nakkuse kulgu on raske ennustada, kuna maksa väärtuse suurenemine võimaldab teha vaid piiratud järeldusi maksa struktuurimuutuste ja kahjustuste ulatuse kohta.
Joo C-hepatiiti ja alkoholi
Alkoholi joomine avaldab negatiivset mõju C-hepatiidi nakatumisele. Ühelt poolt suurendab alkoholi joomine maksatsirroosi või maksavähi tekke riski. Teisest küljest halvendab see C-hepatiidi nakkuse kulgu. Uuringud on leidnud, et viirusega nakatunud patsientidel, kes hoiduvad täielikult alkoholist, on lihtsam kursus. Täiendavad uuringud näitavad, et alkoholi tarbimisel on negatiivne mõju ka ravile, kuna see nõrgendab interferooni, mida paljudel juhtudel kasutatakse C-hepatiidi raviks, toimet.
Kas saate rinnaga toita C-hepatiidiga?
Sellele küsimusele ei saa üldiselt vastata, vaid see tuleb otsustada igal konkreetsel juhul eraldi. C-hepatiidi viiruse geneetiline materjal RNA on rinnapiimaga tehtud uuringutes tõestatud. Praegune andmete olukord ei saa välistada võimalust, et C-hepatiidi suhtes positiivsete emade vastsündinutel on võimalus nakatuda rinnaga toitmise kaudu. Imetamise edasikandumine on ebatõenäoline, kui olete ettevaatlik, et te ei toidaks last rinnaga, kui teie nibud on põletikulised ja / või verised. Isegi nii ei ole üldist soovitust neid lapsi rinnaga toita. Günekoloogid ja lastearstid peaksid mõjutatud vanemaid vastavast riskist teavitama. See oht võib varieeruda sõltuvalt ema nakatumise raskusest ja ravist.





.jpg)